Los cambios degenerativos en los tejidos de la columna vertebral asociados al envejecimiento dan lugar a la gran mayoría de los diagnósticos de estenosis espinal lumbar.1Huang W., Zhou G., Zhang Y. Risk factors for ligamentum flavum hypertrophy in lumbar spinal stenosis patients from the Xinjiang Uygur Autonomous Region, China: protocol for a retrospective, single-center study. Clinical Trials in Orthopedic Disorders. 2017;2(1):11. doi:10.4103/2542-4157.201057,2Dixit R. Low Back Pain. En: Kelley and Firestein’s Textbook of Rheumatology. Elsevier; 2017:696-716. Es importante realizar una evaluación exhaustiva de las posibles causas para obtener un diagnóstico preciso de esta afección.
En Este Artículo:
- Estenosis espinal lumbar
- Síntomas de la estenosis espinal lumbar
- Estenosis espinal lumbar: causas y diagnóstico
- Tratamiento de la estenosis espinal lumbar
- Opciones quirúrgicas para la estenosis lumbar
- Video de la estenosis raquídea lumbar
Las causas primarias de la estenosis espinal lumbar
La degeneración relacionada con el envejecimiento puede afectar a las articulaciones vertebrales, los ligamentos o los discos intervertebrales, provocando los siguientes cambios2Dixit R. Low Back Pain. En: Kelley and Firestein’s Textbook of Rheumatology. Elsevier; 2017:696-716.:
Hipertrofia de articulaciones facetarias

La degeneración de las articulaciones facetarias puede resultar en espolones óseos.
La degeneración artrítica puede hacer que las articulaciones facetarias se vuelvan artríticas y desarrollen espolones óseos (es decir, huesos que crece en exceso) que pueden incidir en las raíces de los nervios raquídeos o en la médula espinal.
Hipertrofia del ligamentum flavum (ligamento amarillo)
El engrosamiento de las bandas cortas de ligamento que conectan la superficie interna del canal espinal puede comprimir la médula espinal.
Degeneración de los discos

Los discos degenerados pueden comprimir los nervios espinales adyacentes.
La degeneración puede provocar una disminución de la altura de los discos intervertebrales, reduciendo el espacio discal y estrechando las aberturas óseas para los nervios espinales (“foramen intervertebral”). La degeneración también puede hacer que los discos se hernien y compriman las raíces de los nervios espinales o la médula espinal.
Ver ¿Qué es la enfermedad degenerativa del disco?
Espondilolistesis degenerativa

La degeneración relacionada con la edad puede causar inestabilidad de la columna, lo que lleva al deslizamiento del cuerpo vertebral.
Los cambios relacionados con la edad en las vértebras pueden causar inestabilidad dentro del segmento de movimiento, dando lugar al deslizamiento de un cuerpo vertebral sobre el que está debajo.
Una afección puede llevar a la otra, por ejemplo, una reducción en la altura del disco puede causar un abultamiento o pandeo del ligamentum flavum (ligamento amarillo) en la parte posterior del canal espinal.
Causas menos frecuentes de estenosis espinal lumbar

En raras ocasiones, los tumores pueden comprimir la médula espinal o la cauda equina.
En raras ocasiones, las siguientes afecciones pueden causar estenosis espinal lumbar:
- Hereditaria o genética, como pedículos vertebrales cortos (parte de la vértebra que conecta el cuerpo vertebral por delante con el arco por detrás)2Dixit R. Low Back Pain. En: Kelley and Firestein’s Textbook of Rheumatology. Elsevier; 2017:696-716.
- Complicaciones después de la cirugía lumbar, como laminectomía o fusión lumbar2Dixit R. Low Back Pain. En: Kelley and Firestein’s Textbook of Rheumatology. Elsevier; 2017:696-716.
- Afecciones sistémicas, como la enfermedad de Paget2Dixit R. Low Back Pain. En: Kelley and Firestein’s Textbook of Rheumatology. Elsevier; 2017:696-716.
- Bultos espinales, como tumores, quistes o abscesos (acumulación de pus) en la parte inferior de la columna vertebral
El riesgo de estenosis espinal lumbar suele aumentar con la edad. Entre los factores de riesgo también se incluyen la predisposición genética, el sobrepeso y las ocupaciones que impliquen un trabajo físico intenso.1Huang W., Zhou G., Zhang Y. Risk factors for ligamentum flavum hypertrophy in lumbar spinal stenosis patients from the Xinjiang Uygur Autonomous Region, China: protocol for a retrospective, single-center study. Clinical Trials in Orthopedic Disorders. 2017;2(1):11. doi:10.4103/2542-4157.201057
Diagnóstico de la estenosis espinal lumbar
Un médico puede diagnosticar la estenosis de la columna lumbar basándose en presentaciones clínicas específicas y mediante pruebas por imágenes. Un examen físico y la revisión de la historia clínica ayudan al médico a determinar el patrón de los síntomas. Las pruebas por imágenes ayudan a determinar la localización y gravedad de la estenosis.
Examen físico y revisión de la historia clínica
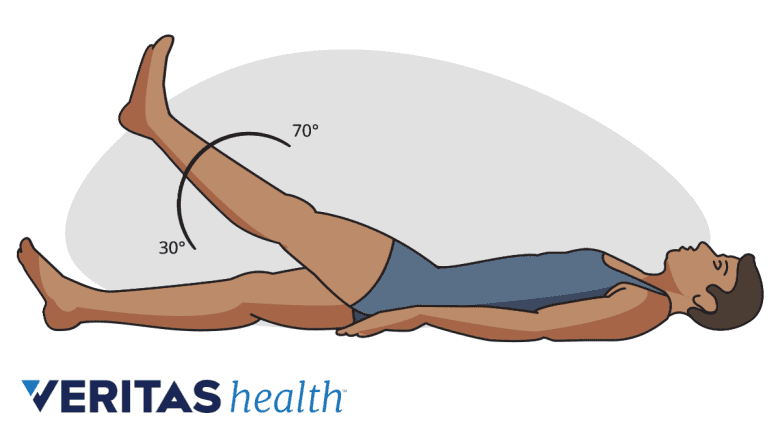
La prueba de elevación de la pierna recta se realiza para evaluar la compresión de las raíces del nervio ciático en la columna lumbar.
El médico suele comprobar el dolor, el entumecimiento, los reflejos musculares y la función nerviosa de las piernas. Los elementos específicos del examen físico suelen incluir uno o más de los siguientes:
- Prueba de Romberg. Con esta prueba se verifica si la médula espinal está afectada. Durante la prueba, el paciente se pone de pie sin apoyo y con los ojos cerrados. Una pérdida de equilibrio indica un resultado positivo de la prueba y puede ser señal de daño de la médula espinal o compresión grave de la raíz nerviosa lumbar entre L4-L5 o L5-S1.3Dydyk A. M., M Das J. Radicular Back Pain. [Actualizado el 14 de abril de 2020]. En: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing; enero de 2020. Disponible en: https://www.ncbi.nlm.nih.gov/books/NBK546593/
- Prueba de la marcha. En esta prueba, el médico analiza el patrón de marcha del paciente para comprobar si tiene una marcha de base ancha o escalonada, o si pierde el equilibrio al caminar.
- Pruebas neurológicas. Estas pruebas incluyen el análisis del reflejo muscular de la pierna para comprobar si hay compresión de la raíz nerviosa en la zona lumbar.
- Prueba de elevación de la pierna estirada. Esta prueba pretende acceder a la compresión de la raíz del nervio ciático en la columna lumbar o sacra. Durante esta prueba, el paciente se acuesta boca arriba y el médico levanta suavemente la pierna del paciente. Si se experimenta dolor durante esta maniobra, la prueba se considera positiva.
Durante un examen físico, el médico también revisa la historia clínica, que incluye información sobre el inicio y la duración de los síntomas, cirugías anteriores, medicamentos y la presencia de afecciones médicas concomitantes.
Pruebas por imágenes para la estenosis espinal lumbar

La resonancia magnética generalmente se considera la prueba más confiable para diagnosticar la estenosis espinal.
Las pruebas por imágenes pueden ser útiles para localizar el lugar y la gravedad de la estenosis espinal lumbar. Estas son algunas:
- Imágenes por resonancia magnética (IRM) La resonancia magnética suele considerarse la prueba de referencia para identificar la estenosis espinal. Las resonancias magnéticas son sensibles a la hora de identificar el tamaño, la forma y las asociaciones entre los tejidos de la columna vertebral y pueden proporcionar detalles de estructuras importantes, como los discos degenerados.4Lurie J., Tomkins-Lane C. Management of lumbar spinal stenosis. BMJ. Enero de 2016:h6234. doi:10.1136/bmj.h6234,5Lee S. Y., Kim T. H., Oh J. K., Lee S. J., Park M. S. Lumbar Stenosis: A Recent Update by Review of Literature. Asian Spine J. 2015;9(5):818–828. doi:10.4184/asj.2015.9.5.818
- Radiografías. Las radiografías periódicas son útiles para identificar fracturas y defectos de las vértebras, la alineación del segmento de movimiento, la pérdida de altura de los discos y la formación de espolones óseos.4Lurie J., Tomkins-Lane C. Management of lumbar spinal stenosis. BMJ. Enero de 2016:h6234. doi:10.1136/bmj.h6234
- Exploraciones por tomografía computarizada (TC). La tomografía computarizada permite visualizar las estructuras vertebrales y puede realizarse cuando no se dispone o no es posible realizar una resonancia magnética.
- Mielografía: la mielografía consiste en la inyección de un medio de contraste radiográfico en el canal espinal, seguida de una tomografía computarizada. Normalmente, los mielogramas solo se realizan en pacientes que no pueden someterse a una resonancia magnética o que se han sometido a una intervención quirúrgica previa.
Es importante comprender que los hallazgos de las imágenes médicas no siempre se correlacionan con los síntomas. Hasta un 30% de los adultos mayores de 60 años pueden tener pruebas de imagen de estenosis espinal lumbar sin presentar síntomas.2Dixit R. Low Back Pain. En: Kelley and Firestein’s Textbook of Rheumatology. Elsevier; 2017:696-716. Para diagnosticar una estenosis espinal lumbar sintomática es esencial conocer los antecedentes de los síntomas clínicos junto con las pruebas de imagen.4Lurie J., Tomkins-Lane C. Management of lumbar spinal stenosis. BMJ. Enero de 2016:h6234. doi:10.1136/bmj.h6234
Una vez identificada la estenosis espinal lumbar como causa de los síntomas del paciente, puede formularse un plan de tratamiento definitivo. Normalmente, se recomiendan tratamientos no quirúrgicos durante varias semanas antes de considerar la intervención quirúrgica.
- 1 Huang W., Zhou G., Zhang Y. Risk factors for ligamentum flavum hypertrophy in lumbar spinal stenosis patients from the Xinjiang Uygur Autonomous Region, China: protocol for a retrospective, single-center study. Clinical Trials in Orthopedic Disorders. 2017;2(1):11. doi:10.4103/2542-4157.201057
- 2 Dixit R. Low Back Pain. En: Kelley and Firestein’s Textbook of Rheumatology. Elsevier; 2017:696-716.
- 3 Dydyk A. M., M Das J. Radicular Back Pain. [Actualizado el 14 de abril de 2020]. En: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing; enero de 2020. Disponible en: https://www.ncbi.nlm.nih.gov/books/NBK546593/
- 4 Lurie J., Tomkins-Lane C. Management of lumbar spinal stenosis. BMJ. Enero de 2016:h6234. doi:10.1136/bmj.h6234
- 5 Lee S. Y., Kim T. H., Oh J. K., Lee S. J., Park M. S. Lumbar Stenosis: A Recent Update by Review of Literature. Asian Spine J. 2015;9(5):818–828. doi:10.4184/asj.2015.9.5.818

